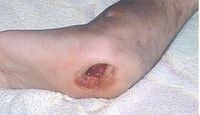
慢性血源性骨髓炎
慢性血源性骨髓炎往往是急性血源性骨髓炎的延续,往往全身症状大多消失,只有在局部引流不畅时,才有全身症状表现,一般症状限于局部,往往顽固难治,甚至数年或十数年仍不能痊愈致病菌。常为多种细菌的混合感染,但金黄色葡萄球菌仍是主要的病原体。此外,革兰阴性杆菌也占很大比例,Gentry于1990年在一篇题为“骨髓炎的抗生素治疗”中指出50%的慢性骨髓炎患者其致病菌为革兰阳性杆菌。
目录 |
慢性血源性骨髓炎的病因
(一)发病原因
大多数慢性骨髓炎(chronic osteomyelitis)是因急性骨髓炎治疗不当或不及时,病情发展的结果。如急性骨髓炎的致病菌毒力较低,或病人抵抗力较强,也可能起病伊始即为亚急性或慢性,并无明显急性期症状。在20世纪60~70年代由急性血源性骨髓炎演变成慢性者,约占慢性骨髓炎的1/3。近年来急性血源性骨髓炎在早期多能得到及时有效的治疗,使慢性骨髓炎的发病率明显降低。另一方面,骨的贯通性火器伤和开放性骨折后发生的骨髓炎,金属物植入骨内如人工关节置换术等引起的骨内感染,则较多见。其他诱因有糖尿病、服用激素、免疫缺陷及营养不良等。
(二)发病机制
急性血源性骨髓炎急性期如果修复不彻底便会演变成慢性骨髓炎,并有周围组织的充血和骨骼脱钙。肉芽组织的形成带来了破骨细胞和成骨细胞,坏死的骨松质逐渐被吸收掉,并为新骨所替代。坏死的骨密质交界是部分先行吸收,最终脱落成为死骨。坏死的骨脱落成为死骨需数月之久。死骨脱落是破骨细胞和蛋白溶解酶协同作用的结果,因而表面变得不规则。由于缺乏血供,死骨不会脱钙,相反,还比邻近的骨组织更为致密。在罕见的情况下,感染完全控制住,坏死骨骼不再脱落,而逐渐由爬行替代过程所吸收掉,这种过程亦需数月之久。一旦死骨脱落,便处于四周完全游离的空隙内。死骨浸泡在脓液中,吸收非常缓慢,甚至停止吸收。为了使感染局限化,周围的骨骼逐渐致密、硬化,外周骨膜亦不断形成新骨而成为骨壳。少数病例整段骨干脱落成为死骨,由新生的骨壳包围着,骨壳逐渐变厚、变致密。骨壳通常有多个孔道,经孔道排除出脓液及死骨碎屑至体表面。软组织损毁严重而形成瘢痕,表面皮肤菲薄极易损,窦道经久不愈,表皮会内陷生长深入窦道内。窦道长期排液会刺激窦道口皮肤恶变成鳞状上皮癌。
死骨排净后,窦道口闭合。儿童病例的小的腔隙可由新骨或瘢痕组织所充填;在成人病例,腔隙内难免会有致病菌残留,任何时候都可以继发感染。
慢性血源性骨髓炎的症状
在病变不活动阶段可以无症状,骨失去原有的形态,肢体增粗及变形。患处皮肤菲薄,色泽暗,有多处瘢痕,稍有破损即引起经久不愈的溃疡;或有窦道口,长期不愈合,窦道口肉芽组织突起,流出臭味脓液。肌肉的纤维化可以导致关节挛缩。急性感染发作表现为疼痛,表面皮肤转为红、肿、热及有压痛;体温可升高1~2℃;原已闭塞的窦道口可开放,排出多量脓液,有时掉出死骨。在死骨排出后窦道口自动封闭,炎症逐渐消退。急性发作约数月、数年一次。体质不好或身体抵抗力低下情况下可以诱发急性发作。
长期多次发作使骨骼扭曲畸形、增粗,患处皮肤色素沉着,并因肌肉挛缩而出现邻近关节畸形,窦道口皮肤反复受到脓液的刺激会癌变。儿童往往因骨骺破坏而影响骨骼的生长发育,使肢体出现缩短畸形。
根据病史和临床表现,诊断不难。特别是有窦道及经窦道排出过死骨时,诊断更易。摄X线片可以证实有无死骨,并了解其形状、数量、大小和部位,以及附近包壳的生长情况。一般病例不需要做CT检查。因骨质浓白难以显示死骨者可做CT检查。
慢性血源性骨髓炎的检查化验
早期阶段有虫蛀状骨破坏与骨质稀疏,并逐渐出现硬化区。骨膜掀起并有新生骨形成,骨膜反应为层状,部分呈三角状,状如骨肿瘤。新生骨逐渐变厚和致密,坏死脱落成为死骨。由于周围骨质致密,死骨在常规正、侧位X线片上可能不能被显示,需要改变体位检查。在X线片上,死骨表现为完全孤立的骨片,没有骨小梁结构,浓白致密,边缘不规则,周围有空隙。CT片可以显示出脓腔与小型死骨。在部分病例可经窦道插管注入碘水造影剂以显示脓腔。
窦道造影:经久不愈的窦道,须清除病骨死腔或死骨后才能愈合,因此,临床上必须先了解窦道的深度、经路、分布范围及其与死腔的关系。一般采用窦道造影,即将造影剂(12.5%碘化钠溶液、碘油或硫酸钡胶浆)注入窦道内,进行透视和摄片观察,可充分显示窦道,以便做到彻底清除死腔和窦道,促使其早日痊愈。
慢性血源性骨髓炎的诊断
根据病史和临床表现,诊断不难。尤其是有经过窦道排除死骨,诊断更容易。
慢性血源性骨髓炎的鉴别诊断
慢性骨髓炎的诊断,根据以往有急性骨髓炎或开放性骨折病史,局部病灶检查及X线片表现,不难确诊,但仍需与下列病变鉴别。
(一)结核性骨髓炎 一般多侵入关节,病史较缓慢,有结核病或结核病接触史等。X线片显示以骨质破坏为主而少有新骨形成。
(二)骨样骨瘤 常易诊断为局限性脓肿,但其特征为经常性隐痛,夜间疼痛较重,局部压痛明显,但无红肿,少有全身症状,X线片可进一步提供鉴别依据。
(三)骨干肉瘤 局部及X线片表现偶可与骨髓炎混淆,但根据发病部位、年龄,临床表现及X线片特征可资鉴别。
慢性血源性骨髓炎的并发症
慢性骨髓炎窦道附近的皮肤和软组织因持续引流和炎性分泌物的刺激,周围皮肤可发生湿疹样改变,皮肤变薄,表皮脱落,易受损伤。Resnick报道约有O.5%的病人可并发表皮样癌,少数病人可并发其他肿瘤如纤维肉瘤、血管肉瘤、横纹肌肉瘤、腺癌、基底细胞癌和浆细胞瘤(plasmacytoma)等。因慢性骨髓炎为长期消耗性疾病,患者肝、脾、肾等脏器可发生淀粉样变。偶有发生病理性骨折的。
慢性血源性骨髓炎的治疗
急性化脓性骨髓炎期,完全彻底的治疗,能减少慢性骨髓炎的发生。
慢性骨髓炎的治疗原则是尽可能彻底清除病灶,摘除死骨,清除增生的瘢痕和肉芽组织,消灭死腔,改善局部血液循环,为愈合创造条件。为达此目的,单用药物常不能奏效,必须采用手术和药物综合疗法。
抗生素治疗
应在伤口或窦道附近多次取标本,作细菌包括厌氧菌的培养,以便选择有效的抗生素治疗。由于药物在骨内的浓度远低于血液中的浓度,因此必须应用较大剂量的抗生素进行为期6~12周的治疗。Mader(1995)在动物实验证实,致病菌为金黄色葡萄球菌者,应用克林霉素(氯林可霉素)可获得高比例的骨/血浆药物浓度,建议在克林霉素(氯林可霉素)之后,再选用万古霉素、萘夫西林(乙氧萘青霉素)、妥布霉素、头孢唑啉和头孢菌素等可获得良好的疗效。若未知致病菌或病情严重或有广泛软组织感染等情况下,Walenkamp(1997)主张采用阿莫西林(amoxycillin)联合用庆大霉素,可有效的对抗革兰阳性菌、阴性菌及多数厌氧菌,待数天后获得细菌培养结果后,再更换抗生素。
手术治疗
凡有死骨、死腔、窦道流脓,有充分新骨形成包壳,能支持肢体者,均应手术治疗。术前、术中和术后均应给予足量有效抗生素。手术前注意改善全身情况(如给予高蛋白饮食、输血等),增强抵抗力。手术治疗方法,包括病灶清除术、带蒂肌瓣填充术及骨移植术等。
病灶清除术
切除窦道,摘除死骨,清除肉芽组织、坏死组织及瘢痕组织,然后用骨凿凿除骨腔边缘部分骨质,使死腔变为碟形,称碟形手术。碟形化手术应注意不可去除过多骨质,防止发生骨折。如病变浅而小,周围有丰富的软组织,可将皮下组织和皮肤作全层间断缝合,使软组织向碟形内凹陷,消灭死腔,用滴注引流法,约2周愈合。传统的奥尔(Orr)法,是在上述手术后,用凡士林纱布填平伤口,外用管形石膏;4~6周更换1次敷料和石膏,使肉芽组织逐渐填平伤口而达到二期愈合。其缺点为:伤口长期不愈,臭味难以忍受,邻近关节因固定过久而僵硬,患肢肌肉萎缩,目前很少应用。
如行病灶清除后骨腔较大,可选用下述方法处理:
①带蒂肌瓣填充术:清除病灶后,将切口邻近的健康肌肉从远端游离一段,形成有宽大蒂部循环良好的肌瓣,充填于骨髓腔内,松松缝合伤口,滴注引流。操作时,应保留肌瓣的血管和神经,肌瓣不宜过长,避免张力与扭转。
对于长期感染多次手术后有广泛瘢痕形成,消灭死腔及创面困难者,可应用显微外科技术,游离带血管的皮瓣或肌瓣充填死腔及覆盖创面,由于有丰富的血液供应,有一定的抗感染能力,可一次完成手术。
②滴注引流法:是慢性骨髓炎清除病灶后的基本方法。1956年以来作者所在科应用此法治愈大量病人,现为国内外较普遍应用的方法。清除病灶后,去除部分硬化骨壁,消除或浅化骨腔,使呈碟形;用大量生理盐水冲洗伤口后,松松缝合皮肤,不逐层缝合。利用骨面渗血,凝血块可自行充填机化。伤口放2根直径3~5mm的塑料管或细导尿管,将其一端剪成斜面,开3~5个侧孔,平行放置于腔内。一根作为入水滴入管,置于高位;另一根用负压吸引,置于低位,以利引流。注意防止管腔堵塞。两管的另一端从伤口旁2~5cm处健康皮肤上戳口引出,用丝线缝合固定于皮肤上。入水管滴入含有敏感抗生素的生理盐水,常用青霉素80万U,氯霉素、卡那霉素O.5g或庆大霉素8万U,选其中1种溶于1000ml生理盐水。每天用量2000~3000ml。
术后应注意保持两管通畅,这对于保证治疗成功有重要作用。术后24h内可有较多渗血,每隔2~3h宜加快滴注半分钟,以免渗血凝固堵塞。滴注持续1~2周。拔管指征为:体温正常,伤口局部无炎症,流出的液体清澈透亮。先拔除滴入管,继续吸引1~2天后,伤口内无渗出物时拔除引流管。本疗法如施行得当,效果好。其优点为伤口完全闭合,可防继发感染,抗生素液可充分冲洗引流,愈合快,大多可获一期愈合。
骨移植术
用于治疗慢性骨髓炎的骨移植术常用的有以下2种。
①开放性网状骨移植术(open cancellous bone grafting):Rhinelander于1975年首先应用此法治疗慢性骨髓炎。适用于<4cm的骨缺损。>4cm的骨缺损,尤其是骨干处缺损不适用于本法。在施行清创术彻底清除失去活力的坏死骨及软组织后3周,伤口洁净,肉芽组织生长良好,可行网状骨移植术。通常取自体骨髂骨充填骨缺损,若骨移植处稳定性差,可用外固定架固定,以利移植骨长入。
②带血管的游离骨移植术(vascularized free bone grafting):适用于伴有软组织损失,大于6cm的大块骨缺损。其优点为植入后即可提供充分的血供,有利于增加局部抗生素的浓度。最常用的取骨部位是腓骨和髂骨嵴,移植腓骨的长度可至6~35cm,而取髂骨移植者则其长度不宜超过8cm,腓骨的血供来自腓骨血管(peroneal vessels),位于腓骨中1/3处,髂骨的血供来自旋髂深血管(deep circumflex iliac vessels)的分支以及经内层骨质进入骨的血管。一般在彻底清创后1~2周即可行带血管的游离骨移植术。
③局部抗生素治疗:植入浸润庆大霉素的聚甲丙烯酸甲酯(polymethyl me-thacrylate,PMMA)进行局部抗生素治疗,是处理慢性骨髓炎的一种新方法。在彻底清创清除死骨异物后,将浸润庆大霉素之PMMA串珠植入感染部位,一期缝合伤口。药效学研究表明,局部庆大霉素浓度为全身用药时的200倍,药效可维持较长时间,对敏感试验中检出之耐药菌株也可杀灭。同时,血清与尿中之浓度则低于全身用药时,对肾功能不全患者也无禁忌。当骨髓炎病灶周围软组织有急性炎症时,可在手术前后合并全身给药,但不超过3~5天。与抗生素全身给药相比,庆大霉素-PMMA可在感染部位释放高浓度的抗生素而不受局部血供影响,避免了长期全身使用抗生素之毒副作用,还可一期缝合伤口,不必严格卧床。但除骨髓炎残腔过大无法用局部肌瓣或植骨填充时可行永久性植入外,所植入之庆大霉素-PMMA串珠均须二次手术取出。
Garvin等(1994)报道使用聚交酯与聚乙交酯共聚物作为抗生素载体代替PMMA治疗骨髓炎,在动物实验取得成功。此共聚物在体内水解为乳酸和乙醇酸,是对人体无害的天然代谢产物,可避免再次手术取出植入物。选择不同单体组成、不同结晶度和分子量的共聚物,或改变植入物的几何形状,可以设计出以不同速度释放药物的载体。此外,聚交酯与聚乙交酯可用作多种抗生素的载体,而PMMA只能用于热稳定的抗生素。
特殊类型的慢性骨髓炎处理
①局限性骨脓肿:须凿开脓肿腔,清除脓液,彻底刮除腔壁肉芽组织,缝合伤口,滴注引流。
②硬化性骨髓炎:常有骨髓腔闭合,腔内压力较高。凿开骨皮质,显露及贯通骨髓腔,可解除髓腔内张力并引流,疼痛即可解除。如骨硬化区内X线显示有小透光区,须手术凿除,并清除肉芽组织或脓液,疼痛即渐解除,骨增生亦可停止。
截肢术
应用极少。其指征为:病程较长的慢性骨髓炎受累骨质广泛,肢体严重畸形,患肢废用或周围皮肤有恶变者,如足部多数小骨破坏广泛,不能彻底清除病灶,肢体已丧失功能。
预后
慢性骨髓炎治疗期较长,治疗效果差,治愈后常留有肢体及关节功能障碍。
参看
| |||||||||||||||||||||||||||||||||||||||||||
==