胎盘
胎盘(placenta)胎盘是后兽类和真兽类哺乳动物妊娠期间由胚胎的胚膜和母体子宫内膜联合长成的母子间交换物质的过渡性器官。胎儿在子宫中发育,依靠胎盘从母体取得营养,而双方保持相当的独立性。胎盘还产生多种维持妊娠的激素,是一个重要的内分泌器官。有些爬行类和鱼类也以胎生方式繁殖后代,胚胎生长出一些辅助结构如卵黄囊、鳃丝等与母体组织紧密结合,以达到母子间物质的交换,这样的结构称假胎盘。产妇分娩后的胎盘还是一种中药,称之为人胎衣、紫河车。
目录 |
胎盘别名
胎盘又叫胞衣、衣胞、紫河车、胎衣。
分类
●按胎盘的形态和绒毛的分布可分成四类:
①弥散型胎盘。比较原始简单,绒毛膜囊是一个薄膜囊;囊壁各处分散伸出指状突起——绒毛;绒毛插入子宫内膜的陷窝中。如猪、马等的胎盘;
②子叶型胎盘,绒毛局部集中成为豆瓣状的绒毛叶分布在绒毛膜囊上。如羊、牛、鹿等反刍类动物的胎盘;
③环带型胎盘,绒毛集中排成环带状。如猫、狗、狐等食肉类动物的胎盘;
④盘状胎盘绒毛集中成饼形。如灵长类、啮齿类动物的胎盘。
●按绒毛与子宫内膜接触的状况及有无蜕膜可将胎盘分为两类:
①非蜕膜型胎盘,绒毛伸入子宫内膜的陷窝,如同手指插入手套;分娩时绒毛从内膜陷窝内拔出而不伤害内膜。弥散型和子叶型胎盘属于这一类型。
②蜕膜型胎盘胚泡侵入子宫壁内膜,胚胎深埋在基质中发育。绒毛与母体子宫组织(基蜕膜)紧密结合。分娩时胎盘和子宫的蜕膜一同被排出,同时伴有严重的流血。盘状胎盘、带状胎盘属于此型。
●依据母子间物质交换经过的组织学上的距离(层次的多少)也可将胎盘分类。
在结构最完备的形式中母体营养物要通过6层组织才进入胎儿血液,这6层组织是母体微血管壁的内皮细胞层、结缔组织层、子宫内膜的上皮层、胎儿绒毛膜的滋胚层、胎儿绒毛芯的结缔组织层和胎儿的微血管壁内皮细胞层。其他动物常消失一层或几层。按层次多少可分成五类:
①上皮绒毛膜胎盘,绒毛膜滋胚层与子宫内膜均保持完整,两膜平行紧靠,虽有褶皱起伏,仍各自独立。弥散型的、非蜕膜型的猪马等胎盘属之。
②结缔绒毛膜胎盘,子宫内膜上皮细胞层被侵蚀,绒毛的滋胚层直接与子宫的结缔组织接触。如牛、羊等子叶型胎盘属之。
③内皮绒毛膜胎盘,子宫的内膜上皮细胞与结缔组织均遭破坏,绒毛的滋胚层细胞与母体的血管内皮细胞接触。如猫、狗等环带型蜕膜胎盘。
④血窦绒毛胎盘,不仅子宫内膜上皮和结缔组织被破坏,甚至与滋胚层细胞接触的子宫血管壁的内皮也遭到侵蚀,致使血液流入绒毛的间隙;绒毛直接浸浴在来自母体的血液中。如灵长类、鼠类等盘状蜕膜胎盘。
⑤血窦内皮胎盘,胎儿的绒毛上皮细胞消失,使胎儿的绒毛血管直接浸浴在母体血液中,如兔妊娠晚期的胎盘及几种啮齿类和食虫类胎盘。
人类胎盘
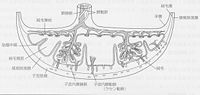
呈圆盘状,嵌在子宫壁中,分娩时由于子宫肌层收缩使胎盘剥离而挤出子宫。胎盘中央厚而边缘薄。向着羊膜腔的一面光滑,称为子面;脐带位于其中央。脐带中有血管,由其分支连接各绒毛子叶。另一面粗糙,称为母面,也就是剥离的蜕膜组织撕裂断面。胎盘的主体部分是树枝状的绒毛。绒毛的表层是滋养层上皮,中层为结缔组织和血管。这些血管是由早期的尿囊血管衍生而来。胎盘有两套血液循环,绒毛中芯的属胎儿系统;绒毛间隙与蜕膜区的属母体系统。人类胎盘是有蜕膜的,与尿囊血流有联系的、盘状的血窦绒毛型胎盘。 灵长类的猩猩、猿猴有类似结构的胎盘。 这一情况与宽鼻猴不同,该类胎盘的绒毛相互连接而组成网络。
胎盘和胎儿都是从同一个细胞——受精卵演变而来,胎盘是胚外结构。胚泡的外壁是滋养层细胞,属于胚外外胚层,构成最早和最外的胚膜。着床时子宫内膜蜕膜化,胚泡入侵子宫内膜基质。基质细胞体积增大而富含糖原和脂类称为蜕膜细胞。这些细胞包围胚泡。位于宫腔表面的蜕膜覆盖胚泡(以后为孕体)的称为包蜕膜,在胚泡与子宫壁肌层之间的称为底蜕膜,其余的蜕膜层称为壁蜕膜。在此时期滋胚层细胞发生分化,构成绒毛外缘的相邻的细胞的胞膜消失,融合成为一层合胞体,称为融合滋胚层。滋胚层内部的细胞仍保持清楚的界限,排列整齐,称为细胞滋胚层细胞或朗罕氏细胞,组成细胞滋胚层。这种细胞分化程度较低,具有有丝分裂能力;成长后,参加融合滋胚层。胚泡滋胚层逐步向外扩展,侵蚀蜕膜,破坏母体血管壁,使母体血液灌流在由融合滋胚层凹陷而形成的海绵状的腔隙之中。在向外侵蚀的同时,滋胚层结合其所覆盖的胚外体腔中胚层局部形成乳头向腔隙中突起而成为原始绒毛。尔后,中胚层分化出血管和结缔组织成为中层结构,于是突起发展为绒毛。绒毛并继续分岔生枝而形成绒毛树。滋胚层的最外边缘称为滋养壳,随着胚胎的生长而扩大。当胚体内胚层形成原始肠道时,张开的中段肠道即是卵黄囊。后肠的腹壁向外突出一盲囊为尿囊。二个囊附近的脏壁中胚层组成卵黄囊血管和尿囊血管。由于尿囊生长迅速,以致伸过外体腔抵达滋胚层,并带来血流供应,使尿囊所接触区域的绒毛得以继续发展;而其余未接触区域的绒毛则生长停滞,并逐渐萎缩,形成光滑绒毛膜。尿囊柄的血管长成为脐动脉和脐静脉。靠近底蜕膜区生长旺盛的绒毛形成从密绒毛膜,分别聚集成数簇形成绒毛叶,叶间有隔膜。一个胎盘有10~20绒毛叶。
胎盘的形成
胎盘由羊膜、叶状绒毛膜(也称丛密绒毛膜)和底蜕膜构成。
1、羊膜构成胎盘的胎儿部分,是胎盘的最内层。羊膜光滑,无血管、神经及淋巴,具有一定的弹性。
2、叶状绒毛膜构成胎盘的胎儿部分,是胎盘的主要部分。胚胎发育至13~21日时,胎盘的主要结构-绒毛逐渐形成。约在受精后第3周,当绒毛内血管形成时,建立起胎儿胎盘循环。
与底蜕膜相接触的绒毛,因营养丰富发育良好,称为叶状绒毛膜。绒毛末端悬浮于充满母血的绒毛间隙中的称游离绒毛,长入底蜕膜中的称固定绒毛。蜕膜板长出的胎盘隔,将胎儿叶不完全地分隔为母体叶,每个母体叶包含数个胎儿叶,每个母体叶有其独自的螺旋动脉供应血液。
孕妇子宫螺旋动脉(也称子宫胎盘动脉)穿过蜕膜板进入母体叶,母儿间的物质交换均在胎儿小叶的绒毛处进行,说明胎儿血液是经脐动脉直至绒毛毛细血管,经与绒毛间隙中的母血进行物质交换,两者并不直接相通。绒毛组织结构:妊娠足月胎盘的绒毛滋养层主要由合体滋养细胞组成,细胞滋养细胞仅散在可见,滋养层的内层为基底膜,有胎盘屏障作用。
3、底蜕膜构成胎盘的母体部分。底蜕膜表面覆盖一层来自固定绒毛的滋养层细胞与底蜕膜共同形成绒毛间隙的底,称为蜕膜板,从此板向绒毛膜方向伸出一些蜕膜间隔,将胎盘母体面分成肉眼可见的20个左右母体叶。
功能
胎盘中有子体与母体各自独立的两个循环系统(即使发展到血窦内皮型,例如兔胚晚期,仍有一层内皮细胞把两方分隔开来)。绒毛可视作半透膜,全部绒毛与母体血液接触的面积达7~14平方米;当母血在绒毛间隙以及子血在绒毛内流动的同时,即能进行物质交换。
一般认为,氧、二氧化碳和许多小分子依靠扩散与渗透;大分子如蛋白质、抗体、激素等则依靠主动转运和吞饮转运。一些更大的分子(如Rh阳性抗原等)一般不能转运;但在缺氧、创伤、特殊分娩的情况下,也可能发生窜流而混杂。正常妊娠期间母血与子血分开,互不干扰,同时又进行选择性的物质交换。这一现象称为胎盘屏障。屏障的组成包括绒毛芯的微血管的内皮细胞、基膜、结缔组织及上皮基膜和绒毛上皮,就血窦绒毛型胎盘而言都属于子体组织。其他类型胎盘则包括母体组织,如子宫内膜上皮、基膜、结缔组织和内皮等。
胎盘还有贮藏功能。如人在妊娠初期,胎盘生长很快。大量的营养物质(蛋白质、糖原、钙、铁等)贮存于胎盘细胞内,以供胎儿生长需要。胎盘有相当于肝脏的功能,它不仅能贮备营养,而且有调节作用,发育后期,胎儿肝脏逐渐生长发育完备,胎盘的代谢调节功能才逐渐减退以至消失。胎盘还能改造及合成一些物质,行使消化道、肺、肾、肝和内分泌腺的多种功能,而且能调节这些功能来保护胎儿和母体,使妊娠顺利进行。
胎盘除分泌许多类似垂体和卵巢产生的激素以保证妊娠进行外,还发现有相当于下丘脑的多肽的短距离作用的激素。怀孕3月的妇女因病而施行卵巢或垂体切除术后,由于胎盘的存在,妊娠仍可以继续。妊娠早期的胎盘分泌人绒毛膜促性腺激素(hCG),甚至着床前胚泡的滋胚层就分泌这种激素。它的性质和LH相似,有维持卵巢黄体使继续发育,促使黄体分泌雌激素和孕激素的作用。胎盘组织本身也能合成这些甾体激素,还能分泌人胎盘促乳素(hPL)——一种有促进生长和催乳作用的激素,能促使胎盘和胎儿生长及母体乳腺的生长与发育。妊娠末期胎盘分泌松弛素。松弛素溶解胶原纤维及软化韧带,有利于分娩。胎盘分泌的hCG,hPL,孕酮以及胎儿肝合成的甲胎蛋白等都有抑制母体免疫反应的作用,使胎儿在子宫内正常发育,不致引起异物反应而遭排斥。
分娩后的胎盘,短时间内仍有生命,可做药理和生理研究的材料。胎盘含有丰富的和高效的营养物,所以不管是肉食或草食性的母兽,在分娩后都本能的把胎盘吞噬干净。从人类胎盘制备的胎盘血清蛋白、胎盘球蛋白是抢救病人的重要生物制品。干制的胎盘,在中药称为紫河车,为有名的滋补药物。
结构
后兽类胎盘
由绒毛膜、卵黄囊膜与尿囊膜组成的圆囊结构,原始简单,尚不能算作典型的胎盘。有袋类属于绒毛膜胎盘,绒毛膜是光滑的,缺乏进一步分化;其他后兽类为卵黄囊绒毛膜胎盘或尿囊绒毛膜胎盘。例如袋鼠等。
真兽类胎盘
由胚体以外的胚泡外壁(滋胚层)、卵黄囊膜和尿囊膜发育而成。在侵入着床型的有蜕膜的动物,构成胎盘组织成份中,还包括母体子宫的底蜕膜组织。胎盘的主体是绒毛。绒毛的外表层是来源于胚外外胚层的滋胚层,绒毛的中芯是中胚层衍生的结缔组织和微血管。
胎盘成熟度等级
胎盘成熟度共分级:0级,1级,2级和3级。1级标志胎盘基本成熟;2级标志胎盘成熟;3级标志胎盘已衰老,由于钙化和纤维素沉着,使胎盘输布氧气及营养物质的能力降低,胎儿随时有危险。
每个人的情况都不同的,胎盘:妊娠中期(12~28周)—胎盘0级;妊娠晚期(30~32周)—胎盘Ⅰ;36周以后—胎盘Ⅱ级(比较成熟)。如果37周以前发现胎盘Ⅲ级并结合双顶径的值及对胎儿体重估计在2500克者应考虑胎盘早熟,警惕发生胎儿宫内生长发育迟缓的可能。38周胎盘进入Ⅲ级,标志胎盘成熟。
胎儿心率在120~160次间,这是指清醒状态下。如果胎动的话心跳会加快,这是正常的。所以你的宝宝在正常范围之内,应该没有问题。如果有问题去医院做胎监,吸氧把心率降至正常范围。
常见胎盘异常
前置胎盘
正常情况下,胎盘应附着在子宫的前、后及侧壁上。但是在某种情况下,胎盘像小帽子那样附着在子宫颈内口的上方,恰好戴在胎儿的头上或臀部,这种情况称为前置胎盘。
根据前置胎盘的位置,又可分为三种类型:子宫颈内口全部被胎盘组织所遮盖,称为完全性(或中央性)前置胎盘;若子宫颈内口仅一部分被胎盘遮盖,称为部分性前置胎盘;若胎盘下缘恰恰在子宫颈内口边缘处,称为边缘性(或低位性)前置胎盘。
胎盘早剥
正常位置的胎盘,在胎儿还没出生以前,是紧贴子宫壁的。如果在这个时期它"闹情绪",要脱离子宫壁,称为胎盘早剥。胎盘早剥和胎盘前置都是妊娠晚期流血的主要原因。
一旦险情发生,原则上应争分夺秒地让胎儿产出,只有在胎儿产出,胎盘跟着排出后,控制孕妇出血,子宫才能迅速收缩而止血。如果初产妇轻度胎盘早剥,宫口已开大,估计短时间内可迅速分娩,可在医生的严密监视下人工破膜后自阴道分娩。切忌拖拖拉拉,延误急救时机。
还有几种与胎盘有关的妊娠异常情况,虽然发生率极低,但是作为资料提供给大家,一旦有病症发生,准妈妈也可以做到心中有数。
异常形态胎盘
受孕时,如果孕卵植入在子宫角部,可能形成双重胎盘、肾形胎盘、马蹄形胎盘,或在胎盘上形成深沟。如果叶状绒毛膜沿着孕卵周围发育,就会形成长而薄的胎盘,医学上称为膜样胎盘。孕卵植入部位正确,但植入部位的子宫粘膜有炎症病变,就会形成副胎盘。这些形态各异的胎盘都是异常胎盘。分娩时很容易残留在子宫腔内,是造成产时、产后出血和感染的重要原因之一。
粘连性胎盘和植入性胎盘
有些时候,胎儿顺利出生后,很长时间胎盘不能娩出,这往往都是因为蜕膜有炎症变化或叶状绒毛生长过长,导致胎盘植入异常而造成的。如果绒毛深入蜕膜基底层,胎盘粘连于子宫壁上,称为粘连性胎盘。如果绒毛更加深入子宫肌层,使胎盘和子宫壁粘连在一起就称为植入性胎盘。无论粘连性胎盘还是植入性胎盘,在分娩时都可以使胎盘剥离困难,造成大出血。粘连性胎盘,需要助产人员用手进入宫腔剥离;植入性胎盘用手也不能剥离,如果强行剥离,会发生出血、休克,穿破子宫肌肉,造成子宫穿孔和感染,后果会很严重,此时应立即进行剖腹手术,缓解危机。
胎盘白色梗塞
胎盘白色梗塞是因为胎盘发生病变,即在胎盘胎儿面的羊膜下,有白色或黄白色的结节状变性组织,较坚硬。胎盘白色梗塞,有的可以深达胎盘靠近母体的一面。如果变性较多、较深,就能使胎盘功能受损使胎儿在宫腔内死亡,并且容易发生胎盘早剥。
中药胎盘
【药名】紫河车
【别名】胞衣、人胞、混沌皮、仙人衣、混沌衣、混元丹、佛袈裟、胎衣
【来源】为人科健康产妇的胎盘。
【采收和储藏】收集健康产妇的新鲜胎盘,除去羊膜及脐带,反复冲洗至去净血液,蒸或置沸水中略煮后,干燥。
【性味归经】性温,味甘、咸。归肺、肝、肾经。
【功效主治】益气养血,补肾益精。用于虚劳赢瘦;虚喘劳嗽;气虚无力;血虚面黄;阳痿遗精;不孕少乳。
【用法用量】内服:研末,每次~3g,重症加倍;或入丸剂;新鲜胎盘,半个或1个,水煎服食,每星期2-3次。
【选方】
(1)支气管哮喘:胎盘一个,焙干研末,每服一钱,每天两次,开水送服,可连服一个月。
(2)肺结核病,咳嗽吐痰或痰中带血,下午低烧:胎盘、百部、贝母各二两。白及八两,海螵蛸五钱,共研细末,每服两钱,开水送下,每天早晚各服一次。
胎盘残留
胎盘一般是在胎儿从产道娩出以后5~15分钟左右,最晚不超过30分钟娩出体外,此时如果出现胎盘没有完全排出而有一部分留存在子宫内部的现象被称为胎盘残留。大部分情况,留在子宫内的是很难发现的非常细微的胎盘碎片,这就是所谓的胎盘残留。
在出现胎盘残留时,即使产后经过了10天,仍会出现恶露或出血持续不止等异常症状。这时,可以使用子宫收缩剂促使剩余的胎盘排出,还可以利用器械实施清除残留物的手术。
参看
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||